Ein Großteil der Frauen, die in einkommensstarken Ländern wie Deutschland an Gebärmutterhalskrebs erkranken, ist nicht regelmäßig zur Vorsorge gegangen. Das ist besonders alarmierend, da Krebsvorsorgeuntersuchungen seit Beginn der Corona-Pandemie deutlich seltener wahrgenommen werden. Eine Studie der Medizinischen Hochschule Hannover und dem Biotechnologieunternehmen oncgnostics GmbH prüft Selbsttests als mögliche Lösung, um mehr Personen zu erreichen. Denn auch für Gebärmutterhalskrebs gilt, dass bei früher Erkennung die besten Heilungschancen bestehen. Die Studienergebnisse verdeutlichen, dass spezifische Vorsorgeuntersuchungen zukünftig von Zuhause aus durchführbar sein können.
Ablauf der Pilotstudie
Für die Studie nahmen 87 Patientinnen der Hannoveraner Kolposkopie-Klinik jeweils einen Abstrich bei sich selbst. Eine gynäkologische Fachkraft nahm anschließend einen weiteren Abstrich. Im ersten Schritt wurden die Proben auf vorliegende HPV-Infektionen getestet. Der Gebärmutterhalskrebstest GynTect von oncgnostics kam im zweiten Schritt bei allen Proben zum Einsatz. Dieser klärt ab, ob die vorliegende HPV-Infektion von allein ausheilt oder sich zu Krebs weiterentwickeln kann. Dafür ist kein weiterer Abstrich notwendig. Der Test wird mit der vorliegenden Probe im Labor durchgeführt.
Bei 95,5 Prozent der Selbstabstriche stimmte das Ergebnis der HPV-Tests mit denen der Proben überein, die von den Ärztinnen und Ärzten entnommen wurden. Das wird als gutes Zeichen dafür gewertet, dass Frauen für diesen Test zukünftig selbst die Proben nehmen könnten. Für den GynTect-Test war die Übereinstimmung zwischen den Selbsttests und den ärztlichen Proben niedriger.
Nachweise mit eigenständig entnommenen Proben können funktionieren
„GynTect funktioniert über spezifische Biomarker. Er untersucht die DNA der Zellen eines Abstrichs und schlägt Alarm, wenn krebstypische Veränderungen vorliegen. Die Studie legt nahe, dass Krebsvorstufen sowie -erkrankungen auch mit eigenständig genommenen Proben gut nachgewiesen werden können. Natürlich muss die Methode weiter optimiert werden, um die Trefferquote zu erhöhen. Zurzeit arbeiten wir außerdem daran, die Marker in Urinproben nachweisen zu können. Dabei erhalten wir vielversprechende erste Ergebnisse. Zudem sind Urinproben für die Patientin deutlich einfacher zu nehmen als Abstriche“, erklärt Martina Schmitz, Geschäftsführerin der oncgnostics GmbH und Co-Autorin der Studie.
Großangelegte Studie „HaSCo“ folgt
Für die weitere Forschung und Entwicklung zu den Selbsttests kooperiert das Biotechnologieunternehmen aus Jena weiter mit der Medizinischen Hochschule Hannover. Aufgrund der vielversprechenden Ergebnisse der Pilotstudie wird GynTect in der folgenden, großangelegten Studie „HaSCo“ als Abklärungstest bei HPV positiven Selbsttest eingesetzt1. Die Studie wird noch in diesem Jahr starten und über 20.000 Probanden einschließen. Zudem kooperiert die oncgnostics GmbH mit zwei Forschungseinrichtungen in den Niederlanden und Belgien.
Fast jeder Erwachsene infiziert sich irgendwann im Leben mit HPV, ohne es zu merken. Schätzungen zufolge sind in Deutschland jährlich sechs Millionen Frauen mit HPV infiziert. Jedes Jahr werden bei mehreren Hunderttausend von ihnen Auffälligkeiten diagnostiziert. Bei etwa 4.300 Personen entwickelt sich eine Krebserkrankung, an der wiederum etwa 1.600 Betroffene sterben2.
Quellen
[1] Medizinische Hochschule Hannover (2021): Klinische Studien. Klinik für Frauenheilkunde und Geburtshilfe. Online unter: www.mhh.de/fileadmin/mhh/frauenheilkunde-geburtshilfe/downloads/Broschueren_Flyer/Klinische_Studien.pdf
[2] Robert Koch-Institut (2017): Zentrum für Krebsregisterdaten. Gebärmutterhalskrebs (Zervixkarzinom). Online unter: www.krebsdaten.de/Krebs/DE/Content/Krebsarten/Gebaermutterhalskrebs/gebaermutterhalskrebs_node.html
Titelbild: MIA Studio / Shutterstock.com

 shutterstock.com 1936727821
shutterstock.com 1936727821 Shutterstock / Image Point Fr
Shutterstock / Image Point Fr Duda Vasilii/Shutterstock.com
Duda Vasilii/Shutterstock.com LookerStudio/www.shutterstock.com
LookerStudio/www.shutterstock.com Shutterstock
Shutterstock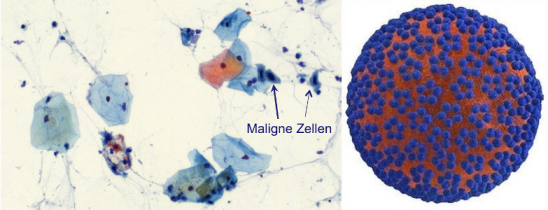 oncgnostics GmbH
oncgnostics GmbH
 Prof. Dr. Matthias Dürst hielt als eingeladener Sprecher einen Vortrag in der Hauptsession mit dem Titel „Methylation: from molecular biology to clinical practice“. Darin stellte der Leiter des Funktionsbereichs Gynäkologische Molekularbiologie der Uni-Frauenklinik Jena und oncgnostics-Co-Founder insbesondere unsere GynTect-Marker vor. Außerdem konnten wir vier weitere Themen in unterschiedlichen Sessions präsentieren. Oncgnostics-Geschäftsführerin Dr. Martina Schmitz gab beispielsweise einen Vorgeschmack auf Studienergebnisse, die in Kürze veröffentlicht werden. Darin wurde die psychologische Belastung von Frauen mit auffälligen Befunden bei wiederkehrenden Untersuchungsintervallen untersucht.
Prof. Dr. Matthias Dürst hielt als eingeladener Sprecher einen Vortrag in der Hauptsession mit dem Titel „Methylation: from molecular biology to clinical practice“. Darin stellte der Leiter des Funktionsbereichs Gynäkologische Molekularbiologie der Uni-Frauenklinik Jena und oncgnostics-Co-Founder insbesondere unsere GynTect-Marker vor. Außerdem konnten wir vier weitere Themen in unterschiedlichen Sessions präsentieren. Oncgnostics-Geschäftsführerin Dr. Martina Schmitz gab beispielsweise einen Vorgeschmack auf Studienergebnisse, die in Kürze veröffentlicht werden. Darin wurde die psychologische Belastung von Frauen mit auffälligen Befunden bei wiederkehrenden Untersuchungsintervallen untersucht. oncgnostics GmbH
oncgnostics GmbH

 oncgnostics GmbH/Eberhard Schorr
oncgnostics GmbH/Eberhard Schorr